Debido al aumento de la incidencia y prevalencia de la enfermedad crónica del riñón, los médicos de familia deben estar preparados para dar atención a este grupo poblacional. La diabetes mellitus y la hipertensión arterial figuran como las causas más importantes de esta entidad; por lo tanto, estos factores de riesgo deben ser controlados y los pacientes deben ser seguidos atentamente para la detección precoz de cualquier señal de daño renal. Se recomienda la realización de cribaje en base al filtrado glomerular renal (GFR) y la presencia de proteinuria.
Aspectos novedosos en la insuficiencia renal crónica desde visión primaria de salud
Dr. José Rodríguez Sed. Especialista de primer grado en Medicina Interna. Home Health Agency. Miami. USA
Dr. Alfredo Arredondo Bruce. Especialista de segundo grado en Medicina Interna Profesor Auxiliar y Máster en ciencias. Hospital “Amalia Simoni” Camagüey. Cuba.
Resumen.
Introducción. Debido al aumento de la incidencia y prevalencia de la enfermedad crónica del riñón, los médicos de familia deben estar preparados para dar atención a este grupo poblacional. La diabetes mellitus y la hipertensión arterial figuran como las causas más importantes de esta entidad; por lo tanto, estos factores de riesgo deben ser controlados y los pacientes deben ser seguidos atentamente para la detección precoz de cualquier señal de daño renal. Se recomienda la realización de cribaje en base al filtrado glomerular renal (GFR) y la presencia de proteinuria.
Desarrollo. El diagnóstico de la insuficiencia renal crónica se establece por la presencia de un daño persistente por al menos tres meses, dado por un filtrado glomerular renal (GFR) menor de 60 mL/min/1.73m2, la etiología de la enfermedad a menudo puede ser determinada por la historia clínica; sin embargo deben buscarse las posibles causas reversibles. Independientemente de la etiología de la insuficiencia renal crónica (IRC), el médico de familia puede tener un impacto positivo al tratar de disminuir la progresión de la enfermedad a través de un control adecuado de la tensión arterial, la glucemia, y el habito de fumar, buscando la reducción de la proteinuria. Todos estos pacientes están en un alto riesgo de sufrir complicaciones cardiovasculares; por lo que se deben controlar todos los factores de riesgo como son la hiperlipidemia, y sedentarismo.
Conclusiones. El asesoramiento apropiado y el mantenimiento de salud para esta población deben ser brindados por el médico de familia involucrado en el cuidado del paciente.
Palabras clave; Insuficiencia renal crónica, filtrado glomerular (GFR), médicos de familia
Introducción
Se calcula que el 13% de la población adulta sufre de insuficiencia renal crónica (IRC), y se espera el aumento de estas cifras. (1) Con este aumento en la incidencia de la insuficiencia renal crónica (IRC), se hace necesario la optimización del papel del médico de familia en el cuidado de estos pacientes. Esto justifica el entrenamiento y capacitación adicional sobre su manejo, y sus complicaciones, así como el mejoramiento de las condiciones de trabajo de los médicos de familia, para lograr una óptima atención de estos pacientes. (2) El objetivo de este artículo el suministrar a los médicos de familia los conocimientos requeridos para el cuidado con calidad a los pacientes con insuficiencia renal crónica (IRC).
La Insuficiencia renal crónica es definida por la “Fundación Nacional del Riñón” (FNR) (3) como una disminución el filtrado glomerular (GFR) menor de 60 mL/min/1.73m2 o la presencia de daño renal por al menos tres meses. Las señales del daño renal incluyen tradicionalmente la proteinuria, pero existen otros marcadores de daño, como la glomerulonefritis pre existente, y el riñón poliquístico. La insuficiencia renal crónica (IRC) ha sido subdividida en 5 etapas de gravedad creciente (Cuadro 1). Sus complicaciones están relacionadas con su estadio y las recomendaciones de tratamiento deben ajustarse a estas etapas. Las evaluaciones del laboratorio de la función renal, como es la recogida de orina de 24 horas para el clearance de creatinina, ya no está en uso, debido a la exactitud y la facilidad del cálculo del filtrado glomerular renal (GFR). El uso de creatinina en suero no es suficiente para determinar la enfermedad renal ya que es necesario la disminución del 50% de la función renal para que se eleven sus valores.
Los cálculos de filtrado glomerular renal (GFR) deben realizarse comúnmente en los laboratorios; sin embargo, puede ser fácilmente calculado usando la ecuación de “Modification of Diet in Renal Disease study calculator”. Siendo esta la ecuación recomendada por la “Fundación Nacional del Riñón” (FNR) [3,4] Además de la de “Gault –Cockroft”, que también es muy útil para calcular la dosificación de medicamentos en la insuficiencia renal aguda.
Desarrollo.
Prevención.
El reconocimiento de los factores de riesgo para el desarrollo de la insuficiencia renal crónica (IRC), son de crucial importancia para la prevención de este proceso. La diabetes mellitus y la hipertensión arterial (HTA) son las causas principales de la insuficiencia renal crónica (IRC); por lo tanto, estos factores de riesgo deben ser controlados en todos pacientes. Además, deben de examinarse minuciosamente todos los medicamentos de uso del paciente para asegurar que cualquier medicamento potencialmente nefrotóxico se use apropiadamente y en las dosis correctas. En particular, debe ser valorado el potencial de las interacciones medicamentosas y su nefrotoxicidad. Los anti inflamatorios no esteroideos (AINEs) son drogas notoriamente nefrotóxicas que los médicos suelen subestimar.
Cribaje: ¿Quién y cómo?
Los pacientes en riesgo de sufrir IRC, son aquellos que padecen de hipertensión arterial (HTA) o diabetes mellitus por largo tiempo. La fundación Nacional del Riñón [3] ha identificado los siguientes factores de riesgo adicionales: edad mayor de 60 años, minorías raciales o étnicas, la exposición a sustancias nefrotóxicas, bajo nivel educacional y económico, enfermedades autoinmune, infecciones sistémicas, infecciones de tracto urinario, nefrolitiasis, neoplasias, antecedentes familiares de enfermedad renal crónica, recuperación de una crisis de insuficiencia renal aguda, reducción de la masa renal, y bajo peso al nacer.
Actualmente no existen guías nacionales o internacionales aprobada para el cribaje de la insuficiencia renal crónica (IRC), (5) sin embargo se recomienda controlar a todos los pacientes con diabetes, hipertensión, historia familiar de la insuficiencia renal crónica (IRC), mayores de 60 años, y la raza negra porque éstos son los más proclives a desarrollar la insuficiencia renal crónica (IRC). (3) Para estos pacientes que están en riesgo de desarrollar insuficiencia renal crónica (IRC), se recomienda un examen periódico de filtrado glomerular (GFR) y proteinuria. Actualmente, las guías del séptimo reporte del comité nacional conjunto sobre la prevención, la detección, la evaluación, y el tratamiento de la hipertensión arterial (JNC-7) [6] recomiendan controlar la proteinuria en orina anualmente; sin embargo, la fundación nacional del riñón (FNR), (3) y la sociedad europea de cardiología y la de hipertensión arterial (HTA), (7) recomiendan examinar en busca de microalbuminuria, debido a lo fácil y relativamente económica de la prueba.
Cuando aparece un daño de la membrana glomerular, la primera proteína que aparece en orina es la albúmina debido a su tamaño molecular y la carga negativa. Por lo tanto, el examen en busca de la presencia de microalbuminuria es la prueba más exacta para la detección precoz del daño renal, según la Asociación estadounidense de diabetes, (8) la que recomienda que todos los pacientes diabéticos se realicen anualmente un examen en busca de microalbuminuria, esta es considerada positivo cuando el nivel es > 30 miligramos / gramo; sin embargo, deben tenerse en cuenta las variaciones de género, (> 17 miligramos / g en hombres y > 25 miligramos / gramo en mujeres). Si el nivel de proteinuria excede 500 miligramos / gramo, se recomienda usar la proporción de proteína / creatinina para tasar la gravedad de la proteinuria y su respuesta para la intervención. (3,6 – 8)
Etiología.
La insuficiencia renal crónica (IRC) puede ser una manifestación de otras enfermedades crónicas que están causando daño de órgano diana, como son la diabetes mellitus, o la hipertensión arterial. Por otra parte también puede ser manifestación de una enfermedad propia del riñón como la enfermedad poliquística. Por tanto, el diagnóstico debe determinar la etiología para el planeamiento adecuado del tratamiento. La diabetes es la causa más importante de la insuficiencia renal crónica (IRC), explicando 33% de los casos, (3) del 20 al 40% de diabéticos desarrollarán nefropatía diabética durante el curso de su enfermedad; (8) por lo tanto, al existir un incremento del número de pacientes diabéticos, debe aumentar el índice de insuficiencia renal crónica (IRC). Cuando la nefropatía diabética sigue la evolución clásica, anula la necesidad de biopsiar para confirmar el diagnóstico. La presentación inicial de la nefropatía diabética es la microalbuminuria, seguido por una creciente proteinuria la aumentar el daño de la membrana basal glomerular, el desarrollo de la hipertensión ocurre posteriormente, seguido por una disminución del GFR, (3) tanto la diabetes tipo 1 como la tipo 2 puede causar enfermedad renal; sin embargo, debido a la mayor frecuencia de la diabetes tipo 2 esta está más comúnmente relacionada con la insuficiencia renal crónica (IRC).
El inicio de la enfermedad renal del diabético tiene correlación con el inicio de la retinopatía diabética, ya que ambos son manifestaciones de enfermedad microvascular. (8,9) La enfermedad hipertensiva es la segunda causa más común de insuficiencia renal crónica (IRC), (causa el 21% de los casos de IRC), (3) la nefroangioesclerosis hipertensiva está relacionada con señales de daño en órgano diana debido a largos períodos de hipertensión arterial (HTA) mal controlada.
La enfermedad renovascular produce un repentino empeoramiento de la hipertensión, donde el ultrasonido renal podría indicar asimetría, con un riñón pequeño al recibir menos suministro de sangre debido a la enfermedad renovascular.
La ultrasonografía dúplex Doppler es útil como prueba de detección inicial cuando se sospecha estenosis de la arteria renal en un paciente con IRC, porque no requiere la administración de medios de contraste. La angiografía por resonancia magnética con gadolinium debe ser usado prudentemente en pacientes con filtrado glomerular renal (GFR) <60 mL/min/1.73m2 debido al riesgo de fibrosis nefrogénica sistémica. De forma semejante la angiografía por tomografía computarizada podría empeorar la función renal, por lo que debe ser usada cautelosamente. La angiografía renal es la prueba de oro para la confirmación y es útil para intervenciones terapéuticas; sin embargo, también trae el riesgo de empeorar la función renal. (10) En mujeres jóvenes sin manifestaciones de aterosclerosis, la displasia fibromuscular de la arteria renal puede ser considerada una posible causa. El diagnóstico diferencial de la IRC, puede ser ancho y difícil, donde también se debe valorar la presencia de causas curables, (Cuadro 2) esta evaluación debe empezar con una historia y examen físico detallado. Si la etiología no puede ser determinada, entonces se interconsultará con el nefrólogo para considerar la biopsia renal.
Como enlentecer el desarrollo de la insuficiencia renal crónica.
El estudio sobre la modificación de la dieta en la enfermedad renal (11) siguió a pacientes portadores de IRC, en todas etapas por un periodo de dos años, y llegó a la conclusión de que el 85% de los pacientes tenían una disminución en su filtrado glomerular renal (GFR), con una disminución promedio de 4 ml / minuto anualmente sin considerar el filtrado glomerular renal (GFR) del punto de partida. Existen factores modificables y no modificables que colaboran en esta disminución. En general, los factores de riesgo no modificables relacionados con una rápida evolución de la enfermedad incluyen la edad, raza afroamericana, y el sexo masculino. Los factores de riesgo modificables son el enfoque del tratamiento para poder interrumpir el desarrollo de la enfermedad e incluye los altos niveles de proteinuria, hipoproteinemia, hipertensión arterial (HTA), mal control de la glucemia, el hábito de fumar, la dislipidemia y anemia. (3)
Proteinuria.
Debido a que la proteinuria muestra un incremento del daño renal, su revisión y cuantificación es crítica en el cuidado de pacientes con IRC. Las relación de proteína /creatinina en orina, elimina la necesidad por recolectar orina de 24 horas para calcular la proteinuria. Al ser identificada la proteinuria su control se convierte en una prioridad. El objetivo del tratamiento es reducir el grado de proteinuria; incluso bajos niveles de proteinuria están relacionados con evoluciones inadecuadas. (3) Los inhibidores de la enzima convertidora de la angiotensina (IECAs) son considerados como la primera línea de tratamiento para la proteinuria, sin considerar la causa subyacente de la enfermedad renal. (3) Debido a la necesidad de que los médicos de familia deben ser competentes con la iniciación y monitoreo de estos tratamientos, se debe tener en cuenta la hipercalemia y el empeoramiento de la función renal con el inicio del uso de los IECAs, no debiendo interrumpir lo tratamientos sin una causa justificada, la hipercalemia moderada (potasio < 5.6 mmol / L) puede ser controlada con cambios alimenticios, el cese del uso de anti inflamatorios no esteroideos (AINEs), y el uso de diuréticos.
Adicionalmente la excreción de potasio puede estar aumentada por el uso de diuréticos de asa. Si existiera una elevación del potasio mayor 5.6 mmol / L, debemos suspender el IECA inmediatamente y tratar el paciente en función del trastorno electrolítico. La elevación de la creatinina al comienzo del tratamiento con IECAs es aceptable en las primeras una a dos semanas, el paciente debe ser monitoreado para asegurar que este aumento no esté en relación a la insuficiencia renal crónica (IRC), lo que indicaría la suspensión el mismo. La estenosis de la arteria renal, la hipovolemia y la insuficiencia cardíaca descompensada, pueden estar relacionadas con un ligero aumento en el nivel de creatinina, por lo que una vez tratada la causa el IECA, puede ser restituido. (12)
Los bloqueadores del receptor de la angiotensina (ARB) deben ser considerados en los pacientes que no toleran los IECAs. En la nefropatía diabética el ARB puede usarse como medicación de primera línea. (7) En el estudio CALM, (13) se demostró el beneficio del uso combinado de un bloqueador del receptor de la angiotensina (ARB) (Candesartan) y un IECA (Lisinopril), en pacientes diabéticos con microalbuminuria. Sin embargo, el control del sistema renina-angiotensina sigue siendo la piedra angular de tratamiento de la proteinuria. (3)
Control de la tensión arterial.
El todo paciente con IRC, es obligatorio el control estricto de la hipertensión arterial (HTA), normalmente se usan IECAs o ARBs como drogas de primera línea; sin embargo, a menudo se necesita el uso varias drogas. Normalmente, se utilizan los diuréticos en los pacientes con IRC, debido a la excesiva carga de volumen. [14] Según el JNC- 7. (6) El objetivo del tratamiento es mantener cifras inferiores a 130/80 mm Hg en los pacientes con IRC; sin embargo, el National Kidney Foundation (FNR) (3) plantea una meta más severa <125/75 mm Hg para los pacientes con proteinuria significativa. Con esto se puede evitar el daño renal y evitarse la progresión de la insuficiencia renal crónica (IRC).
Control glucémico.
El control estricto de la glucemia debe lograrse en todos los pacientes diabéticos, independientemente de la causa de la IRC. La Asociación Americana de Diabetes (ADA) recomienda un nivel de hemoglobina glucosilada de <7.0% para todos los pacientes diabéticos. (8) La metformina que es la piedra angular de la medicación oral para el control glucémico, está contraindicada cuando la creatinina es mayor de 1.5 y 1.4 mg/dl en hombres y mujeres respectivamente por el peligro de la acidosis láctica.
Hábito de fumar.
El hábito de fumar está asociado con un declive más rápido de la función renal, sin tener en cuenta la causa de la enfermedad renal. (3) El cese de este hábito debe discutirse en todos los fumadores portadores de insuficiencia renal crónica (IRC), particularmente si existen complicaciones cardiovasculares.
Complicaciones de la Insuficiencia renal crónica.
La incidencia de complicaciones en la IRC aumenta en cada estado evolutivo de la enfermedad. Según el estudio NHANES III, (15) el predominio de complicaciones para un paciente en fase 1 es de 0.28, y asciende a 1.71 en la fase 4. Por consiguiente, se recomienda investigar la anemia, anormalidades de metabolismo óseo, y la acidosis metabólica cuando el filtrado glomerular renal (GFR) sea <60 mL/min/1.73m2 (estadio 3). (3)
Anemia.
La “Fundación Nacional del Riñón” (FNR) (3) recomienda que se realice un hemograma completo cada año, pudiendo ser más frecuente en pacientes con mayor riesgo o en quienes haya descendido la hemoglobina, aunque esta permanezca en cifras anormales. (3) La presencia de anemia en un paciente con IRC, exige una evaluación extensa para dilucidar su causa. La eritropoyetina se produce por el riñón y estimula producción de reticulocitos en la médula ósea. Cuando disminuye la función renal, su producción también disminuye y aparece la anemia. Además, la IRC, es una condición pro inflamatoria que puede producir anemia por sí sola. Pueden aparecer deficiencias nutritivas, y también déficit de hierro, folato, y vitamina B12, que deben investigarse cuando este indicado clínicamente. Para todo paciente con anemia se debe indicar hemograma completo, conteo de reticulocitos, ferritina en suero, y saturación de transferrina (TSAT). El conteo de reticulocitos puede usarse para valorar la capacidad de la médula ósea para compensar la anemia. La ferritina en suero es una medida de las reservas totales de hierro del cuerpo y es considerado bajo por debajo 25 ng/mL en los hombres y <12 ng/mL en las mujeres. La saturación de transferrina (TSAT) es una medida de la suficiencia de hierro para el eritropoyesis, siendo anormal menor de <16%. Clásicamente, la anemia asociada con la enfermedad crónica del riñón es normocítica, normocrómica con una ferritina y saturación de transferrina (TSAT) normal.
El nivel de hemoglobina aceptado para los pacientes con anemia está entre 11.0 y 12.0 g/L. Se recomienda por “Fundación Nacional del Riñón” (FNR) que la hemoglobina no debe ser mayor de 13.0 g/L porque se asocia a una mayor incidencia de mortalidad cardiovascular. (3) Existen varios análogos de la eritropoyetina que se pueden administrar parenteralmente en estos pacientes, que requieren valoraciones mensuales de los niveles de hemoglobina para el ajuste de las dosis y mantener la hemoglobina entre 11.0 a 12.0 g/L. Debe realizarse conjuntamente el tratamiento del déficit de hierro porque la efectividad de la eritropoyetina depende en hierro para la síntesis de hemoglobina.
Anormalidades del metabolismo óseo.
La “Fundación Nacional del Riñón” (FNR) (3) recomienda mantener el control del metabolismo óseo a través de la hormona paratiroidea (PTH), el fósforo, y el calcio con mediciones a intervalos regulares. (3) Esta observación debe hacerse más frecuente en pacientes con anormalidades de los mismos. Los valores designados para fósforo y hormona paratiroidea (PTH) varían según el estadio de la enfermedad renal, (cuadro 3).
La valoración de la densidad ósea solo se recomienda para las pacientes que ha sufrido fracturas o con factores de riesgo conocidos para osteoporosis. (16) Las anormalidades del metabolismo óseo son causadas inicialmente por la elevación del fósforo, por la disminución de la excreción renal, para compensar la hiperfosfatemia, la glándula paratiroidea aumenta la secreción de hormona paratiroidea (PTH), el cual aumenta la absorción de calcio a nivel del asa de Henle, y la excreción de fosforo, bloqueando así la reabsorción en el túbulo proximal, y finalmente activa la 1-hidroxilasa que convierte a la vitamina D a su forma activa: aumentando la excreción de calcio y comenzando la activación y proliferación de osteoclastos.
La vitamina D tiene como efectos adicionales el incremento de la absorción de calcio y fósforo por el intestino así como un efecto inhibitorio en la secreción de hormona paratiroidea (PTH) por la glándula paratiroides. El hiperparatiroidismo secundario es la respuesta compensatoria a la hipocalcemia e hiperfosfatemia causadas por la insuficiencia renal crónica (IRC).
La deficiencia de Vitamina D resulta cuando la hormona paratiroidea (PTH) es incapaz de estimular la hidroxilación del 25-OH de la vitamina D a su forma activa. Cuando los niveles de fósforo se elevan por sobre el rango recomendado acorde al estadio de la enfermedad renal, debe imponerse tratamiento. El primer componente de tratamiento es restringir el fósforo dietético a 800 a 1.000 mg/día y vigilar mensualmente sus cifras. (3) Si los ajustes dietéticos no son suficientes, debe comenzarse el uso de fosfatos, para evitar la hipercalcemia, la dosis diaria total de calcio elemental no debe exceder 1.500 mg. (3)
Los niveles de hormona paratiroidea (PTH) elevados, son secundarios a hiperparatiroidismo o déficit de vitamina D. Por consiguiente, antes de comenzar tratamiento con restricción dietética y posiblemente el uso de fosfatos, debe medirse el nivel de 25-hidroxi vitamina D. Si es normal (>30 ng/mL) debe controlarse anualmente; sin embargo, si es <30 ng/mL, debe comenzarse el uso de vitamina D2 (ergocalciferol). (3)
Una vez el filtrado glomerular renal (GFR) llega al nivel del estadio 4, hay conversión disminuida y significante de 25-hidroxi vitamina D al formulario activo de 1,25-hidroxi vitamina D. En los pacientes en estadios 4 y 5 se requiere el uso de 1,25-hidroxi vitamina D (calcitriol) o un análogo activo (paricalcitriol o doxecalciferol). (17)
El tratamiento del déficit de vitamina D puede producir una elevación de calcio y/o fosfato, por lo que estos valores deben supervisarse durante todo el tratamiento. Si la hipercalcemia es mayor de 10.2 mg/dL debe discontinuarse el tratamiento. La hiperfosfatemia puede tratarse con bloqueadores del fosfato; sin embargo, si esto no mantiene los niveles de fosfato adecuados se debe descontinuar la terapia con vitamina D. El diagnóstico de hiperparatiroidismo terciario debe ser considerado en los pacientes con hiperparatiroidismo secundario, resistente al tratamiento, y que desarrolle una hipertrofia de las glándulas paratiroides sobre un adenoma autónomo pre existente. El tratamiento seria la paratiroidectomía quirúrgica.
La Acidosis metabólica.
La “Fundación Nacional del Riñón” (FNR) (3) recomienda el control de la acidosis metabólica con la valoración de CO2 total a intervalos regulares según el cuadro 4. Si este disminuye debe tratarse con sales alcalinas.
El Riesgo cardiovascular.
Los médicos de familia deben considerar a la enfermedad crónica del riñón como un factor de riesgo independiente para la enfermedad cardiovascular. Por consiguiente, deben controlarse las anormalidades lipídicas; como son las elevaciones de las lipoproteínas de baja densidad y los triglicéridos, así como la disminución de las de alta densidad, sin embargo, la National Cholesterol Education Program Adult Treatment Panel (ATP III) (18) no incluyó la insuficiencia renal crónica (IRC) como un factor de riesgo cardiovascular.
Conclusiones.
El médico familiar juega un papel fundamental en el control de los pacientes portadores de IRC, por medio de la educación y las intervenciones adecuadas para el mantenimiento de salud y la indicación de las vacunas de la influenza y el pneumococo, (19,20) Una vez que un paciente desarrolla el estadio 4 deben recibir la vacuna de la hepatitis B, ya que los pacientes en hemodiálisis están en alto riesgo de contraer hepatitis B. (21) Luchar contra el habito de fumar el cual está asociado con la enfermedad cardiovascular y se ha mostrado que acelerara la progresión de la IRC. (3) Además, deben incitarse a los pacientes para que desarrollen estilos de vida saludable. Los pacientes necesitan ser educados sobre su enfermedad y su pronóstico para crear expectativas apropiadas y ser ellos los participantes activos en su cuidado.
Los pacientes necesitan conocer los medicamentos que están contraindicados. (AINEs) Además, debe indicársele que deben informar al médico de todas las medicaciones que usan o van a usar. Los pacientes en estadio 4 necesitan conocer acerca del las opciones de trasplante, hemodiálisis, y diálisis peritoneal. Estas discusiones no deben esperar hasta el momento de la diálisis y deben realizarse en conjunto con el nefrólogo. (22,23) La fistula debe proponerse aproximadamente 6 meses antes del comienzo de la diálisis para permitir la maduración así como cualquier revisión que pueda ser necesaria. El injerto, puede implantarse 3 a 6 semanas antes del tiempo predicho para la diálisis. La implantación del catéter peritoneal debe realizarse 2 semanas antes del comienzo. También debe aconsejarse acerca de las punciones venosas, o el acceso a la vena subclavia, de la extremidad no dominante, ya que pudrían interferir con el proceso dialítico.
El médico de familia necesita estar listo para impartir la educación adecuada a todos los pacientes de enfermedad renal crónica sobre estos temas y proporcionar el cuidado preventivo y continuado a esta población. Aunque la interconsulta con el nefrólogo siempre es una opción.
Cuadro 1.
Estadio - Filtrado glomerular (mL/minuto/1.73m2)
1: >90 con daño renal persistente
2: 60–89 con daño renal persistente
3: 30–59
4: 15–29
5: <15
Cuadro 2.
Diagnóstico - Indicadores clínicos
Diabetes mellitus: Curso clínico de microalbuminuria, seguido por proteinuria clínica e hipertensión con disminución del filtrado glomerular renal (GFR).
Hipertensión arterial: Caracterizado por tensiones elevadas por largos periodos de tiempo, asociado a daño de órgano diana.
Nefrotoxicidad: Revisar los medicamentos prescriptos así como los medios de contraste utilizados.
Lupus eritematoso sistémico: Evaluar la fotosensibilidad, el rash malar, las úlceras orales, artritis, serositis, síntomas neurológicos, hematológicos, ANA/sDNA positivo.
Nefropatía por HIV: Signos y síntomas de inmunodeficiencia; prueba de HIV positivo.
Insuficiencia cardiaca congestiva (ICC): Signos y síntomas de ICC.
Síndromes genéticos: Evaluación de la historia familiar.
Síndrome Hepatorrenal: Historia o evidencia de cirrosis hepática, con hipertensión portal, ascitis, y vasoconstricción renal.
Nefrolitiasis: Evaluar historia de hematuria y síntomas de cólico renal.
Hiperplasia prostática benigna: Evaluar a los pacientes masculinos por disuria, nicturia, trastornos el chorro y tacto rectal.
Glomerulonefritis: Amplia categoría de enfermedades incluyendo estados post infecciosos, y vasculitis, orina con presencia de cilindros hemáticos.
Cuadro 3.
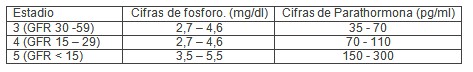
Cuadro 4

Referencias bibliográficas.
1. Coresh J, Selvin E, Stevens LA. Prevalence of chronic kidney disease in the United States. JAMA 2007;298:2038–47
2. Israni RK, Shea JA, Joffe MM, Feldman HI. Physician characteristics and knowledge of CKD management. Am J Kidney Dis 2009;54:238–47
3. National Kidney Foundation. K/DOQI clinical practice guidelines for chronic kidney disease: evaluation, classification, and stratification. Am J Kidney Dis 2002; 39(2 Supple 1):S1–266.
4. National Kidney Foundation. Modification of Diet in Renal Disease study calculator. Accesible en www.kidney.org/professionals/tools. Último accesos 19 mayo 2011.
5. Agency for Healthcare Research and Quality. US Preventive Services Task Force (USPSTF). Accesible en http://www.ahrq.gov/clinic/uspstfix.htm. Último acceso 19 mayo 2011.
6. Chobanian AV, Bakris GL, Black HR. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. Hypertension 2003;42:1206–52.
7. Mancia G, De Backer G, Dominiczak A. Guidelines for management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2007;28:1462–536.
8. American Diabetic Association: standards of medical care in diabetes—2008. Diabetes Care 2008;31(Suppl 1):S12–54.
9. Estacio RO, McFarling E, Biggerstaff S, Jeffers BW, Johnson D, Schrier RW. Overt albuminuria predicts diabetic retinopathy in Hispanics with NIDDM. Am J Kidney Dis 1998;31:947–53.
10. Hartman RP, Kawashima A. Radiographic evaluation of suspected renovascular hypertension. Am Fam Physician 2009;80:273–9
11. Hunsicker LG, Adler S, Caggiula A. Predictors in the progression of renal disease in the modification of diet in renal disease study. Kidney Int 1997;51:1908–19
12. Hebert CJ. Preventing kidney failure: primary care physicians must intervene earlier. Cleve Clin J Med 2003;70:337–44
13. Mogensen CE, Neldam S, Tikkanen I. Randomized controlled trial of dual blockade of renin-angiotensin system in patients with hypertension, microalbuminuria, and non-insulin dependent diabetes: the candesartan and lisinopril microalbuminuria (CALM) study. BMJ 2000;321:1440–4
14. Segura J, Ruilope LM. Should diuretics always be included as initial antihypertensive management in early-stage CKD? Curr Opin Nephrol Hypertens 2009;18:392–6.
15. National Center for Health Statistics, Centers for Disease Control and Prevention. National Health and Nutrition Examination Survey. Accesible en http://www.cdc.gov/nchs/nhanes.htm. Último acceso 19 de mayo 2011.
16. Agency for Healthcare Research and Quality. Screening for osteoporosis in postmenopausal women. September 2002. Accesible en http://www.ahrq.gov/clinic/uspstf/uspsoste.htm. Último acceso 19 de mayo 2011.
17. Holick, MF. Vitamin D deficiency. N Engl J Med 2007;357:266–81
18. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation 2002;106:3143–421.
19. Prevention of pneumococcal disease: recommendations of the Advisory Committee on Immunization Practices (AICP). MMWR Recomm Rep 1997; 46(RR-8): 1–24.
20. Fiore AE, Shay DK, Broder K. Prevention and control of influenza: recommendations by the Advisory Committee on Immunization Practices (AICP), 2008. MMWR Recomm Rep 2008;57(RR-7):1–60.
21. Mast EE, Weinbaum CM, Fiore AE. A comprehensive immunization strategy to eliminate transmission of hepatitis B virus infection in the United States: recommendations of the Advisory Committee on Immunization Practices (AICP) Part II: immunization of adults. MMWR Recomm Rep 2006;55(RR-16):1–33, quiz CE1–4.
22. Chesser AM, Baker LM. Temporary vascular access for first dialysis is common, undesirable, and usually avoidable. Clin Nephrol 1999;51:228–32
23. Lorenzo V, Martn M, Rufino M, Hernandez D, Torres A, Ayus JC. Predialysis nephrologic care and a functioning arteriovenous fistula at entry are associated with better survival in incident hemodialysis patients: an observational cohort study. Am J Kidney Dis 2004;43:999–1007